胡凯主任 | 抽丝剥茧,见缝插针:一例化疗、移植、CAR-T都失败的弥漫大B淋巴瘤的挽救治疗
背景
近年来新型靶向药物及CAR-T治疗技术的问世,使复发难治弥漫大B细胞淋巴瘤患者的挽救治疗疗效和预后得到了显著的提高,不少原本希望渺茫的患者甚至实现了治愈的目标。然而,作为复发难治淋巴瘤治疗中心,我们也发现,随着这些技术的逐渐推广,临床上出现了一些患者经历了免疫化疗,自体移植,甚至CAR-T治疗之后,再次出现复发或进展,成为超级难治患者。这些患者是否还有治疗的机会?在接诊了大量复发难治淋巴瘤患者后,我们发现,此类患者情况非常复杂,不能一概而论,应当抽丝剥茧地去仔细分析每一个患者既往治疗情况和诊断信息,见缝插针地制定个体化治疗策略,争取挽救治疗的机会。在这里,我们将分享一例这样的难治性患者的诊治过程。
病例详情
1、发病及外院诊治
患者,男,29岁,3年余前(2020年5月),无明显诱因出现左侧腰骶部酸痛,程度中等,无放射痛,无双下肢麻木、无力,无发热、盗汗、体重减轻,无胸闷、气促等不适,症状进行性加重后就诊于当地医院,查腰椎CT:左髂骨翼、腰5横突及腰3/4棘突骨折多发破坏、周围软组织肿胀。于2020-09-03在局麻下行“左髂骨、腰椎骨切开活检术”。手术病理活检结果示(2020-09-10):弥漫成片的中等大淋巴样细胞浸润,细胞圆形或椭圆形,隐约可见小核仁,核分裂象易见,背景中见少许小淋巴细胞及淋巴造血细胞;免疫组化结果:CD20(弥漫+)、PAX-5(多量+)、TDT(-)、CD3(散在+)、CD38(+)、CD138(散在+)、CD5(散在+)、CyclinD1(-)、CD23(-)、CD10(-)、Ki67(45%)。FISH检测:C-MYC、BCL-2、BCL-6均阴性。考虑骨弥漫大B细胞淋巴瘤或大B细胞淋巴瘤累及骨髓可能。
骨髓穿刺活检:骨髓造血组织增生增多,有核细胞容量60%,灶性见些淋巴样细胞聚集成巢,免疫组化示:CD20(灶+)、CD3(灶+)、CD117(-)、CD61(巨核系+),特殊染色结果:网状纤维(+/++),结合免疫组化结果,考虑B细胞淋巴瘤累及骨髓。骨髓流式细胞术:可见单克隆B淋巴细胞占有核细胞的0.09%,为CD5-、CD10-单克隆B淋巴细胞。
头颅增强磁共振:右侧额叶及胼胝体膝部右侧异常信号,考虑淋巴瘤浸润可能性大,左侧额叶白质内静脉血管畸形。
PET-CT检查(2020-09-17):脊柱多发椎体及附件、右侧肱骨上段、两侧锁骨、两侧肩胛骨、两侧多发肋骨、胸骨、骨盆骨及两侧股骨上段见多发骨质吸收、破坏改变,部分区域伴软组织肿块形成,以左侧髂骨为著,FDG摄取异常增高(SUVmax26.7),PET-CT显像测量左侧髂骨病灶大小约133mm×92mm×99mm。检查结论:符合左侧髂骨淋巴瘤累及全身多处骨影像表现。
诊断为“弥漫大B细胞淋巴瘤(IV期A组IPI评分3分:中高危)”
患者在上述诊断明确后立即开始了标准一线RCHOP方案化疗,经过4疗程化疗后,评价疗效,仅达到了部分缓解。随后继续2疗程的RCHOP方案化疗,并进行了一个疗程的利妥昔单抗的治疗。完成上述比较标准的化疗后,进行疗效评估,出现了疾病进展。进入复发难治阶段。
随后患者转往另一家医院寻求治疗。入院后补充完善了病理会诊,FISH复核及基因二代测序,结果提示:
病理会诊意见:非霍奇金B细胞淋巴瘤(非生发中心表型),弥漫性大B细胞淋巴瘤可能性大。免疫组化结果:肿瘤细胞CD20(+)、CD19(+)、CD22(+)、BCL-2(+)、MUM1(约40%+)、CD21(弱+,未显示FDC网)、CD5(-)、CD10(-)、BCL-6(-)、C-MYC(-)、CD30(-)、CD3(-)、Ki-67 LI(约40%);分子病理结果:EREB CISH(-)。
FISH:C-MYC、BCL2、BCL6均阴性。
二代基因测序:MYD88、CD79b、CD79a、EZH2、TMSB4X、CXCR4、DTX1、BCOR等基因突变。
在上述结果回报后,患者开始接受二线治疗,第一个疗程为R-DHAP,并联合口服奥布替尼,由于化疗强度比较大,患者骨髓抑制严重,奥布替尼未能规律用药。血象恢复后,评估疗效,肿瘤没有缓解,评估结果为疾病稳定。接着开始了第二个疗程的化疗,采用的是高剂量化疗R-MA(甲氨蝶呤+阿糖胞苷),并进行了干细胞动员及采集。经过这一疗程的化疗,患者评估达到了部分缓解。所在医院给予了自体移植联合多靶点CAR-T治疗的治疗策略。于是患者在2021年6月接受了TBC(噻替哌+白消安+环磷酰胺)为预处理的自体移植治疗,在回输干细胞后的一周,序贯回输了自体来源人源化CD19 CAR-T细胞及CD22 CAR-T细胞。移植及CAR-T治疗后一个月,患者血象顺利恢复。然而,不幸的是就在移植后一个月的复查,结果仍提示疾病进展,具体为:右侧脑部胼胝体压部异常信号灶,较前新增;右侧骶骨、坐骨异常信号,较前新增。随后再次给予FC预处理及CD19 CAR-T细胞3.3×10^6/kg和CD22 CAR-T细胞6.8×10^6/kg回输。本次回输后一个月的疗效评估终于达到部分缓解的疗效。为了进一步巩固治疗,患者再次接受了一次CD19 CAR-T和CD22 CAR-T的回输。
2022年3月,在距离最后一次CAR-T细胞回输3个月后,患者再次出现了复发,例行的核磁复查发现:增强磁共振检查提示:右侧基底节区、丘脑、岛叶、海马区、放射冠可见异常信号并强化及弥散受限,为新增病灶。臀大肌病灶为新增。由于复发部位仍包含中枢神经系统,外院再次给予高剂量甲氨蝶呤联合来那度胺和奥布替尼的治疗。患者担心化疗效果有限,为了寻求进一步治疗,转往我科。
2、我院入院时情况
患者入院时诉,轻度头晕伴视物模糊,无发热,二便正常。余无特殊不适。
入院体格检查:神清,步入病房。体温:36.5℃,脉搏:78次/min,呼吸:20次/min,血压:110/70mmHg,咽后壁充血水肿;
血常规:白细胞3.89×10^9/L,血红蛋白113g/L,血小板98×10^9/L,中性粒细胞2.26×10^9/L,淋巴细胞0.78×10^9/L;
生化:乳酸脱氢酶140.00U/L;
乙肝表面抗原阳性。
特定蛋白九项:免疫球蛋白IgG 4.48g/L。
PET-CT:Deauville评分5分。(1)肝脏累及,大小约3.2*2.6*3.7cm,最大SUV值22.4;(2)脑部:右侧颞叶深部、基底节区稍低密度灶,结合MRI图像,考虑淋巴瘤累及;(3)全身多发骨(双侧肩胛骨、锁骨、肋骨、胸骨、骨盆骨、脊椎骨)多发骨质吸收、破坏改变,部分区域骨质密度增高,以左侧髂骨为著;(4)左侧臀大肌,范围约1.2*1.6*1.5cm,最大SUV 12.4。
诊断:复发难治弥漫大B细胞淋巴瘤,再分期:IV期,中枢神经系统侵犯,基因MCD亚型。
3、思考与分析
回顾本例患者既往的治疗,难免让人心生沮丧,患者起病时就具有高危因素,特别是广泛的淋巴结外受累,并侵犯中枢神经系统,为治疗带来很大的挑战。患者对标准一线化疗的疗效虽然不是完全无效,但缓解深度非常有限,表现为无法达到完全缓解,并短期复发。在随后的治疗中,经过基因检测,提示患者为典型的MCD亚型的弥漫大B细胞淋巴瘤,从基因层面解释了患者多发结外受累,早期出现中枢神经系统侵犯的临床特点。对于此类患者,化疗缓解后桥接自体移植是标准的治疗策略,遗憾的是患者移植前历经大剂量化疗却始终无法获得完全缓解。以往,不能缓解的患者做自体移植,复发率极高。为了提高这类患者移植的成功率,近年来,自体移植联合CAR-T治疗似乎有一定的疗效,因此,有条件的医院逐渐在临床上使用这一策略。然而本例患者,自体移植联合多轮多靶点CAR-T的强化治疗后,也仅仅出现了短暂的部分缓解,随后再次复发。似乎治疗已走入了绝境,患者及家属甚至考虑放弃治疗。
我接诊该患者后,仔细分析患者情况,认为患者可能还有治疗的前景:1.患者年轻,经过前期的治疗,虽然复发,但疾病控制期间,患者得到了一段时间的休养,一般体力情况尚可,血象仍保持了基本正常。有接受再治疗的基本条件。2.患者虽然复发进展,但是入院检查发现整体肿瘤负荷不算高,没有大包块,乳酸脱氢酶也不高,进展并不迅猛,为治疗提供了时间和机会。3.作为MCD亚型,多数患者对BTK抑制剂有一定的疗效,患者在既往的治疗中,没有特别长时间规律使用BTK抑制剂的过程,不能得出患者对BTK抑制剂肯定耐药的结论,后续治疗仍可尝试。4.患者既往使用的细胞毒化疗药物来看,蒽环类化疗药物是最早使用的,当时有一定的疗效,并且据目前已有1年的时间未再使用;此外淋巴瘤常用的二线化疗药物,依托泊苷,患者从未使用过,耐药的可能性比较小。5.患者仍有留存的自体造血干细胞,为后续治疗提供了可能性。6.患者虽然CAR-T治疗后复发,但是纵观整个过程,CAR-T治疗在疾病控制中起到重要的作用。综合上述几点分析,我们首先选择调整剂量的TEDDi-R方案再次化疗(理由:可以覆盖中枢和非中枢病灶;包含蒽环类药物和依托泊苷,耐药可能性小;包含BTK抑制剂针对MCD亚型起效)。如果该化疗能达到预期疗效,我们将再次尝试二次自体移植联合新靶点CAR-T巩固治疗,为了避免重蹈前次治疗的覆辙,我们要求此次移植前务必达到充分完全缓解。
4、本院治疗
2022-04-02开始,DA-TEDDi-R方案联合靶向(奥布替尼+利妥昔单抗+地米+脂质体多柔比星+依托泊苷+替莫唑胺+长效GCS+鞘注Ara-C)治疗×2周期后,PET-CT评效代谢性完全缓解(患病以来首次达到完全缓解):弥漫大B细胞淋巴瘤,Deauville评分2-3分,与本中心2022-4-1PET/CT显像比较:原肝脏累及病灶明显减小、高代谢消失;原左侧臀大肌累及病灶消失;全身多发骨(双侧肩胛骨、锁骨、肋骨、胸骨、骨盆骨、脊椎骨)局部骨质吸收、破坏改变,部分区域骨质密度增高,以左侧髂骨为著,髓腔葡萄糖代谢弥漫增高,考虑治疗后反应性改变为主,请结合骨髓穿刺检查。
第一步治疗目标实现后,按计划开始了二次自体移植联合CAR-T细胞治疗的巩固治疗。本次我们采用了TEAM方案作为预处理(噻替哌+依托泊苷+阿糖胞苷+马法兰),并制备回输了CD19/CD20双靶点CAR-T。治疗过程比较顺利,回输CAR-T细胞后d5天起开始出现发热,d8天体温最高39℃,诊断细胞因子释放综合征,判定CRS分级I级,ICANS分级0级。检测到CART的扩增,患者粒细胞于自体造血干细胞回输后第14(2022-07-05)天植活,血小板于自体造血干细胞输注后第12天(2022-07-03)植活。移植后我们给予患者口服奥布替尼作为维持治疗。
5、随访
随后患者定期随访,分别于移植后半年、一年完善影像学评估,令人欣慰的是患者目前一直保持完全缓解状态。PET如下图所示:
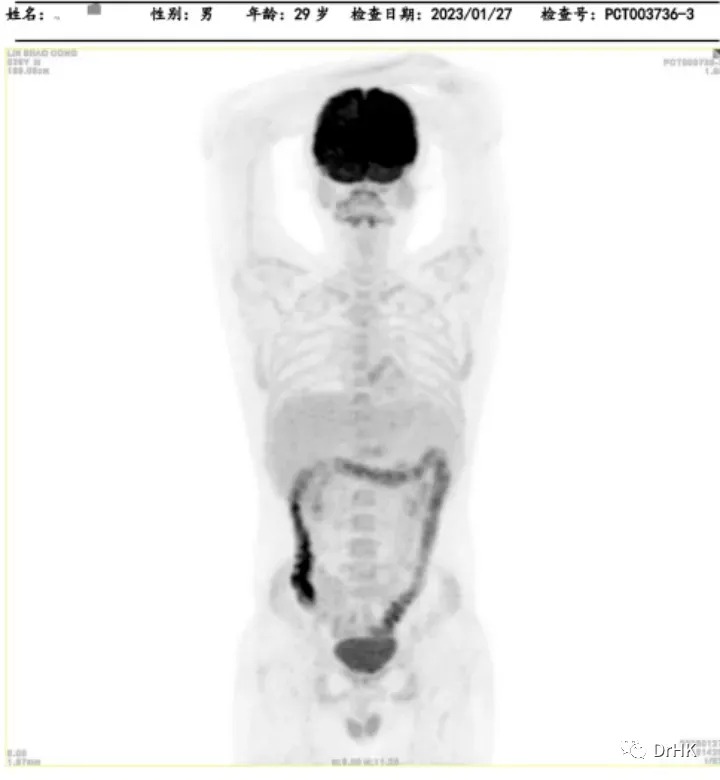
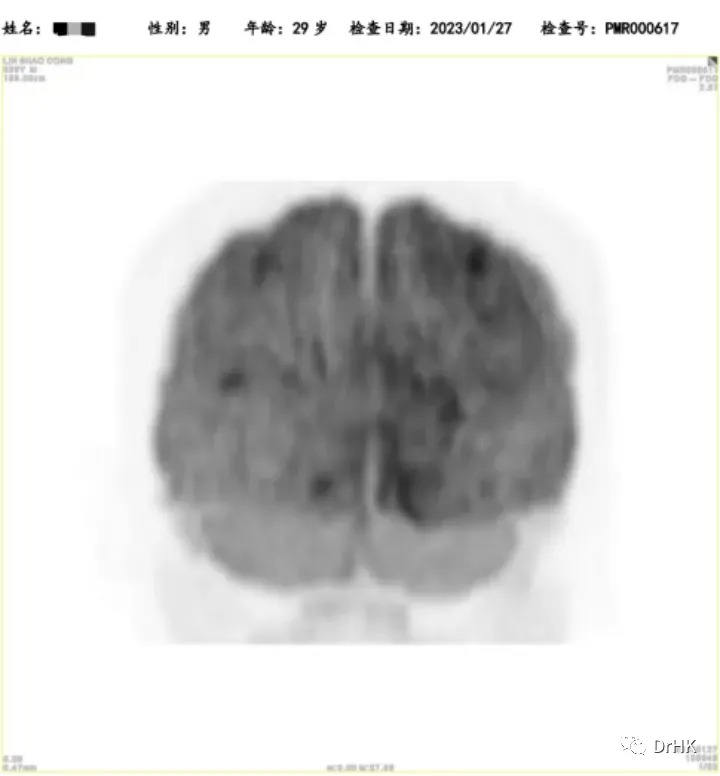
(移植后半年影像学评估)
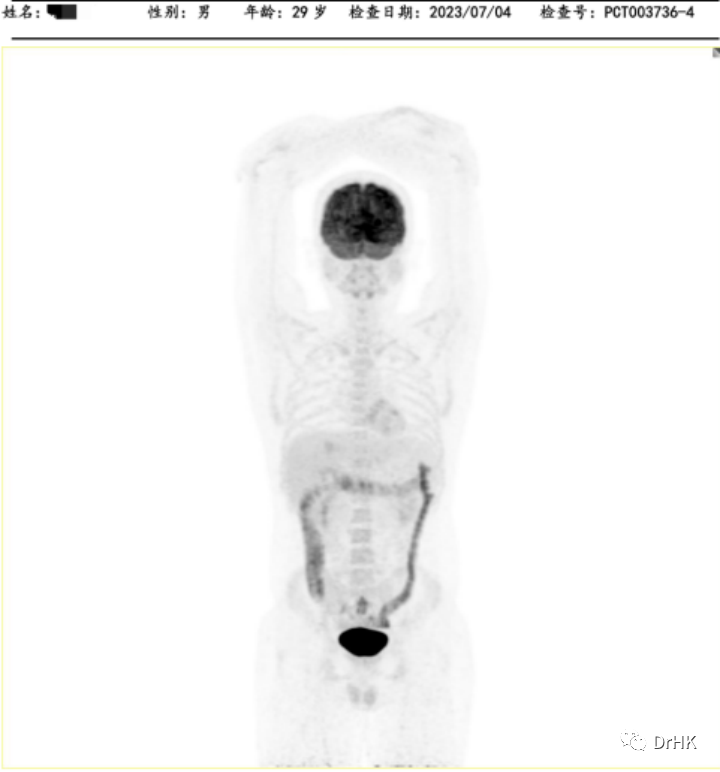
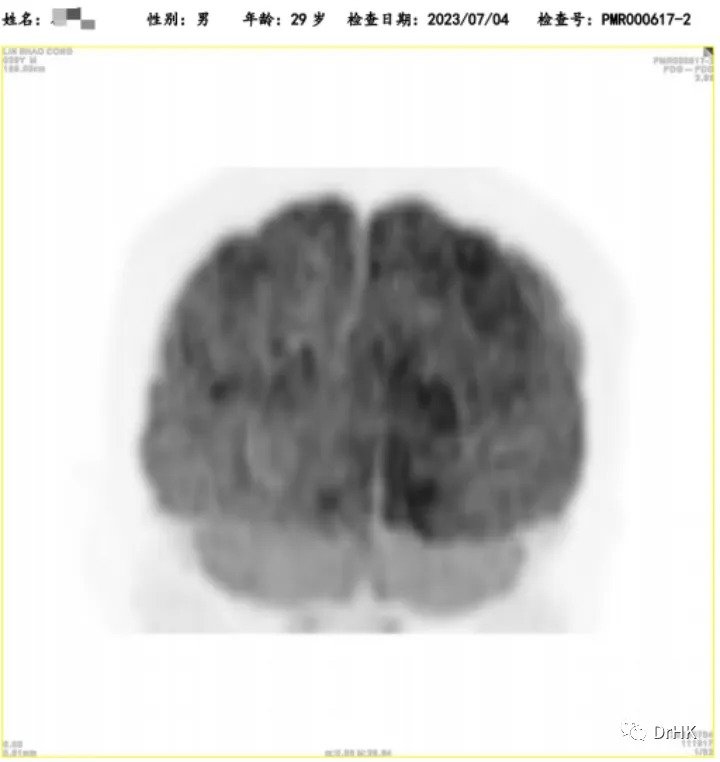
(移植后一年影像学评估)
写在后面的话
治疗技术的进步,在提高患者疗效的同时,也对医生提出了更高的挑战,因为可能会面临更难治,更复杂的复发难治患者。本例患者经历了目前最先进的治疗后仍然复发,似乎治疗已经陷入无解的困境。这类患者的救治极其困难,未必都能成功,甚至更常见的是以失败告终。但是长期的工作经验也告诉我们,每一例复发难治的患者都有其独特的肿瘤生物学特点和临床特征。抽丝剥茧地去仔细分析他们的特征,特别是既往治疗中的成败经验,也许会找到提示治疗的蛛丝马迹,帮助我们再次找到希望。
专家介绍











